
Tìm hiểu về bệnh động mạch vành
Bài được viết bởi Bs CKII Nguyễn Quốc Việt - Bệnh viện ĐKQT Vinmec Đà Nẵng
Bệnh động mạch vành là nguyên nhân gây tử vong số một trong bệnh lý tim mạch. Cùng tìm hiểu nguyên nhân triệu chứng và cách điều trị cho bệnh từ các chuyên gia.
1. Bệnh động mạch vành là gì?
Bệnh động mạch vành (CAD) là một bệnh lý tim mạch phổ biến, có khả năng gây ra những biến chứng nghiêm trọng, bao gồm đau thắt ngực, hội chứng mạch vành cấp, và thậm chí đột tử do ngừng tim. Bệnh này xuất phát từ sự hẹp dần hoặc tắc nghẽn động mạch vành, gây ngăn trở lưu lượng máu và oxy đến cơ tim.
Biểu hiện lâm sàng của CAD bao gồm:
● Thiếu máu cơ tim thầm lặng: Đây là tình trạng mà động mạch vành bị tắc nghẽn một cách tương đối nhẹ, không gây ra triệu chứng rõ ràng, nhưng vẫn làm giảm cung cấp máu và oxy đến cơ tim. Điều này có thể được phát hiện thông qua các xét nghiệm huyết áp và điện tâm đồ.
● Đau thắt ngực: Người mắc CAD thường trải qua đau thắt ngực khi hoạt động hoặc trong tình huống căng thẳng. Đau thắt ngực có thể lan ra cổ, vai, cánh tay, và dưới lồng ngực. Điều này là do sự giới hạn lưu lượng máu đến cơ tim.
● Hội chứng mạch vành cấp (đau thắt ngực không ổn định, nhồi máu cơ tim): Đây là tình trạng nghiêm trọng hơn, thường xảy ra khi có tắc nghẽn đột ngột trong động mạch vành, dẫn đến thiếu máu cơ tim nghiêm trọng. Người bị hội chứng mạch vành cấp thường trải qua đau thắt ngực không ổn định hoặc nhồi máu cơ tim, điều này đòi hỏi điều trị khẩn cấp.
Chẩn đoán CAD thường dựa vào nhiều yếu tố, bao gồm triệu chứng lâm sàng, kết quả điện tâm đồ (ECG), kết quả xét nghiệm huyết áp và lipid, và đôi khi cần các xét nghiệm hình ảnh như cắt lớp vi tính động mạch vành (CTA) hoặc chụp động mạch vành xâm lấn qua da (angiography).
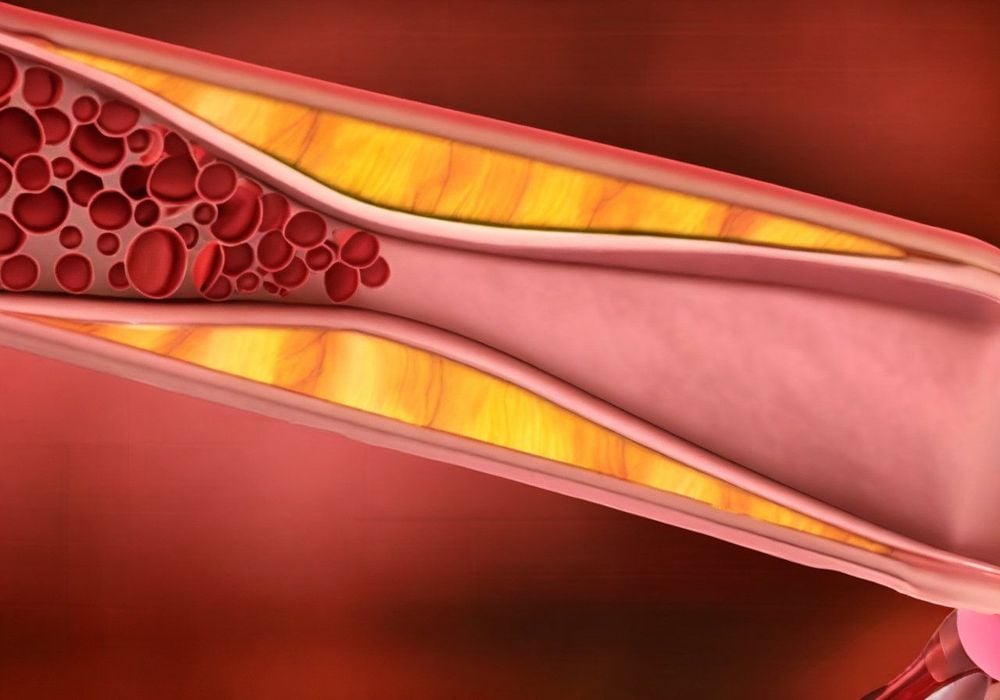
2. Nguyên nhân và các triệu chứng bệnh động mạch vành có thể nhận biết từ sớm
Nguyên nhân bệnh động mạch vành thường do xơ vữa động mạch vành với tỷ lệ chiếm hơn 90%, ngoài ra còn một số nguyên nhân khác như dị dạng động mạch vành, chấn thương, bệnh Takayasu...
Các triệu chứng bệnh động mạch vành thường gặp:
● Đau thắt ngực: Đây là triệu chứng phổ biến nhất của CAD. Cơn đau thường xuất hiện sau khi tập thể dục hoặc trong tình huống căng thẳng. Nó có thể kéo dài vài phút và thường mô tả như cảm giác nặng nề, ép, hoặc đau nhức ở ngực.
● Vị trí đau: Đau thường tập trung ở phía sau xương ức hoặc giữa ngực. Nó cũng có thể lan ra cổ, hàm, vai hoặc cánh tay bên trái. Một số người có thể cảm thấy đau ở phần dưới của hàm hoặc ngay phía trên bụng.
● Thời gian đau: Đau thường kéo dài từ vài giây đến vài phút. Đôi khi, nó có thể kéo dài lâu hơn.
● Cường độ đau: Đau có thể từ nhẹ đến đau nặng, và mức độ đau thường tương ứng với mức độ hẹp của động mạch vành. Những người có động mạch vành nghiêm trọng bị hẹp hơn thường có đau nặng hơn.

Việc hiểu rõ hơn về những triệu chứng này có thể giúp người bệnh nhận biết CAD sớm và tìm kiếm sự chăm sóc y tế kịp thời. Khi nhận thấy các biểu hiện bị đau thắt ngực, người bệnh cần nghỉ ngơi ngay lập tức và đến bệnh viện càng sớm càng tốt.
3. Các yếu tố nguy cơ gây ra bệnh động mạch vành là gì?
3.1 Các yếu tố nguy cơ không thay đổi được
Tuổi tác
Nguy cơ xảy ra các biến cố tim mạch tăng theo độ tuổi. Theo các nghiên cứu dịch tễ học, tuổi tác là một trong những yếu tố dự đoán bệnh tật quan trọng nhất. Việc ăn uống điều độ và sinh hoạt hợp lý có thể giúp làm chậm lại quá trình thoái hóa do tuổi tác gây ra.

Giới tính
Nam giới có nguy cơ mắc bệnh mạch vành và đột quỵ cao hơn (chiếm khoảng 70%) so với nữ giới. Tuy nhiên, nữ giới sau mãn kinh thì tốc độ gia tăng các bệnh tim mạch càng nhanh.
Yếu tố di truyền
Yếu tố di truyền nằm trong nhóm nguy cơ mắc bệnh tim mạch và đột quỵ. Nhiều nghiên cứu đã chứng minh rằng những người có tiền sử bệnh tim mạch hoặc đột quỵ trong gia đình có khả năng mắc bệnh cao hơn so với những người không có yếu tố di truyền. Điều này bao gồm cả các khía cạnh về chủng tộc, vì một số nhóm dân tộc có khả năng di truyền đặc biệt có thể có nguy cơ cao hơn so với người khác.
2.2. Các yếu tố nguy cơ có thể thay đổi được
Tăng huyết áp
Tăng huyết áp (THA) thường được mô tả là "kẻ giết người thầm lặng" trong lĩnh vực tim mạch, và đồng thời là một trong những yếu tố nguy cơ được nghiên cứu một cách toàn diện nhất. Đặc biệt, điều đáng chú ý là tăng huyết áp thường không xuất hiện với bất kỳ triệu chứng gì, dẫn đến việc gây ra một loạt các biến chứng tiềm ẩn đối với sức khỏe của tim mạch mà không hề có dấu hiệu rõ ràng. Tuy nhiên, việc kiểm soát tốt tăng huyết áp thông qua các biện pháp điều trị có thể đáng kể làm giảm nguy cơ các vấn đề tim mạch.
Tăng cholesterol máu
Tăng hàm lượng các chất lipid (mỡ) trong máu (cholesterol và triglyceride) rất thường gặp và là một trong những yếu tố nguy cơ có thể thay đổi được quan trọng bậc nhất của bệnh tim mạch.
Hút thuốc lá
Hút thuốc lá, bao gồm cả việc sử dụng thuốc lào, đã được kiểm chứng là một yếu tố nguy cơ quan trọng đối với sức khỏe tim mạch. Nó đã được xác định là gây ra tăng nguy cơ xơ vữa động mạch vành, đột quỵ và các bệnh mạch máu ngoại vi khác. Ngoài những vấn đề liên quan đến tim mạch, hút thuốc lá còn gây ra nhiều bệnh khác, bao gồm bệnh ung thư phổi và nhiều bệnh lý khác.
Việc bỏ thuốc lá ngay lập tức được coi là một biện pháp rất hiệu quả để giảm nguy cơ mắc bệnh tim mạch và cải thiện sức khỏe tổng thể. Đáng lưu ý là hút thuốc lá thụ động, tức là việc hít khói thuốc lá do người khác hút, cũng mang theo nguy cơ cho sức khỏe không kém.
Thừa cân - Béo phì
Ở các mức độ khác nhau đều làm tăng nguy cơ mắc bệnh tim mạch.
Đái tháo đường và kháng insulin
Những người mắc bệnh đái tháo đường, đặc biệt là đái tháo đường type II, có tỉ lệ mới mắc bệnh mạch vành và đột quỵ cao hơn người bình thường. Đái tháo đường đẩy nhanh quá trình xơ vữa và các biến chứng của nó.
Lười vận động (lối sống tĩnh tại)
Lối sống tĩnh tại là một nguy cơ đáng lưu ý đối với bệnh tim mạch. Vận động hàng ngày ít nhất 30 phút có thể giúp giảm nguy cơ này một cách đáng kể.
Uống rượu
Hiện tại, các khuyến cáo cho rằng nếu bạn tiêu thụ một đơn vị uống mỗi ngày (tương đương với 1 lon bia 5% 330ml hoặc 50ml rượu 30% độ cồn), đây được coi là mức uống vừa phải và không gây nguy cơ tim mạch. Thậm chí, ở mức độ như vậy, nó có thể có lợi cho việc ngăn ngừa xơ vỡ động mạch và bệnh mạch vành.

4. Những phương pháp điều trị bệnh động mạch vành trong y học
Khi đã chẩn đoán và xác định bệnh động mạch vành, bác sĩ sẽ đưa ra phác đồ điều trị cho bệnh nhân, tùy theo căn nguyên và độ nghiêm trọng của bệnh trong từng trường hợp. Phương pháp điều trị sẽ bao gồm điều trị thuốc và các thủ thuật can thiệp để phục hồi dòng chảy và tăng lưu lượng máu trong các nhánh động mạch vành bị hẹp tắc, dẫn đến phục hồi hoặc cải thiện lưu lượng máu mạch vành.
Các phương pháp điều trị bệnh mạch vành thường được sử dụng ở thời điểm hiện tại bao gồm: Tái thông mạch vành bị hẹp với các biện pháp can thiệp như đặt stent động mạch vành hoặc nong bóng phủ thuốc, điều trị nội khoa và giải phẫu động mạch vành.
4.1 Biện pháp nong bóng phủ thuốc động mạch vành
Bóng phủ thuốc động mạch mạch vành là gì?
Bóng phủ thuốc động mạch vành là một thiết bị mới trong điều trị bệnh lý tim mạch do xơ vữa, dựa trên nguyên lý cấu tạo giúp giải phóng thuốc chống tăng sinh nhanh hơn và nồng độ cao, tại chỗ mà không cần khung giá đỡ bằng kim loại. Hơn nữa, việc thuốc được phóng thích trong thời gian ngắn và không có khung giá đỡ kim loại trong lòng mạch giúp cho việc nội mạc hóa nhanh hơn và giảm nguy cơ huyết khối cấp trong lòng stent hay kéo dài thời gian dùng thuốc chống đông.
Thuốc chống tái hẹp động mạch vành được sử dụng an toàn trên người với vai trò như một chất chống tăng sinh trong điều trị ung thư (vú, buồng trứng) và bệnh lý động mạch (thành phần chính gắn trên stent phủ thuốc). Thuốc chống tái hẹp tác động vào nhiều cơ chế khác nhau của quá trình tân sinh nội mạc và hiện tượng tái hẹp như ức chế tăng sinh tế bào cơ trơn, nguyên bào sợi, di trú của tế bào cơ trơn, bạch cầu... do đó thuốc có hiệu quả cao nhất phòng ngừa tái hẹp.
Cấu tạo bóng phủ thuốc động mạch vành:
Về cấu tạo chung, các nhà nghiên cứu đã phát triển thành công kĩ thuật sử dụng ống thông có bóng phủ thuốc, bóng nong với cấu trúc bề mặt đặc biệt được gắn với thuốc chống tái hẹp (paclitaxel) được trộn với chất mang có ái tính sinh học nhằm điều trị các tình trạng tái hẹp trong Stent. Bóng phủ thuốc, có khả năng phòng ngừa tái hẹp trong lòng mạch nhờ ái tính cao với mỡ và khả năng gắn kết cao. Cấu tạo của bóng phủ thuốc cho phép phóng thích thuốc rất nhanh, bệnh nhân sẽ được đảm bảo được nồng độ thuốc cao hơn so với nồng độ thuốc được đưa vào từ Stent trong vài tuần.
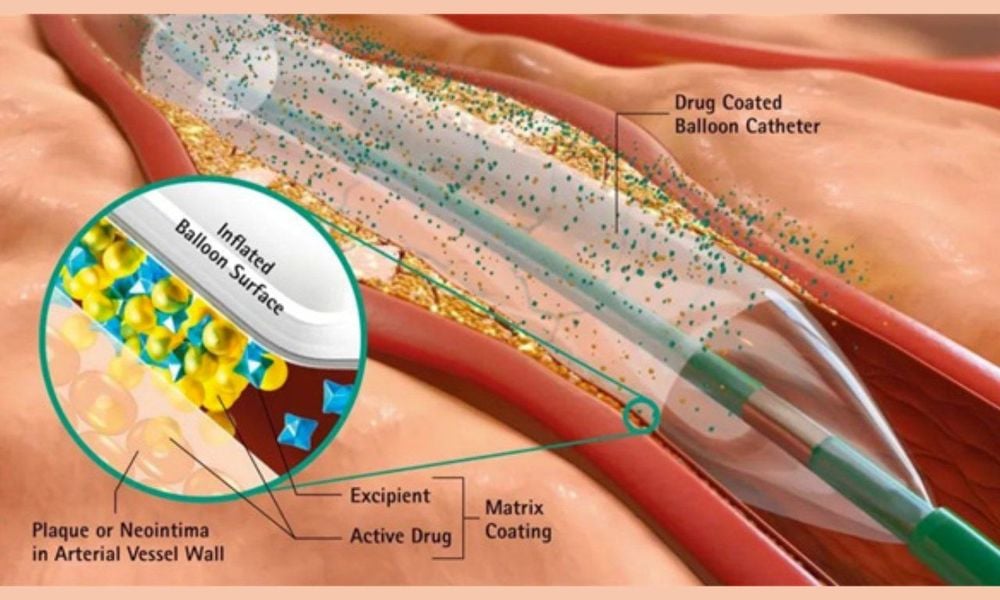
4.2 Những ưu điểm của biện pháp nong bóng phủ thuốc
Bóng phủ thuốc là cách điều trị mới, rất có tiềm năng trong điều trị tái hẹp trong Stent và các tổn thương mạch nhỏ. Thuận lợi của bóng phủ thuốc paclitaxel là cho phép truyền thuốc chống tái hẹp hiệu quả mà không cần thêm lớp kim loại thứ hai hay các chất cấu trúc polymer dễ gây viêm và hình thành huyết khối như trong cấu trúc của Stent bọc thuốc. Bóng phủ thuốc có khả năng phòng ngừa tái hẹp trong lòng mạch nhờ ái tính cao với lipid và khả năng gắn kết cao. Ngoài ra, chúng còn có cấu tạo đặc biệt với khả năng phóng thích thuốc rất nhanh mà vẫn đảm bảo được nồng độ thuốc cao hơn so với nồng độ thuốc được đưa vào từ Stent trong vài tuần.
Cơ chế phân phối thuốc tại chỗ không cần Stent và, đặc biệt, không cần chất mang - polymer, vẫn cho khả năng chống tăng sinh và phân bào tương tự như stent phủ thuốc và giảm thiểu nguy cơ độc thuốc khi sử dụng thuốc trong thời gian dài, mang tính an toàn cao hơn. Phương thức này thích hợp hơn cho các tổn thương tái hẹp có nguy cơ cao như tổn thương mạch máu nhỏ, chỗ phân nhánh hoặc trong Stent.
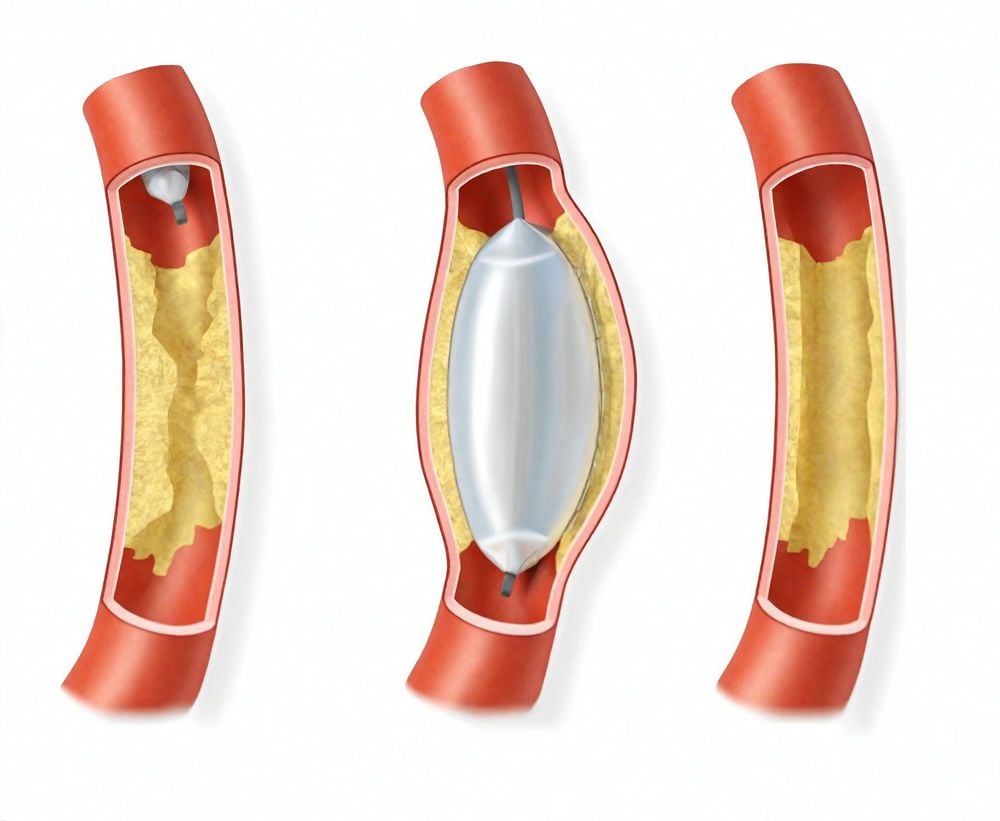
Có nhiều lợi ích của việc sử dụng bóng phủ thuốc: Nguyên lý cơ bản nhất trong sử dụng bóng phủ thuốc là Bác sĩ sẽ tái thông vị trí hẹp để đảm bảo dòng chảy của mạch máu mà không phải đặt khung giá đỡ vào vị trí tổn thương (đối với những tổn thương phù hợp cho kỹ thuật):
● Bóng phủ thuốc cho phép phóng thích thuốc chống phân bào đồng đều lên toàn bộ bề mặt tiếp xúc chu vi xung quanh nội mạc mạch máu (trong khi thuốc chỉ tập trung chủ yếu ở vị trí tiếp xúc trực tiếp với khung Stent trong cấu trúc của Stent phủ thuốc). Hình thức này đảm bảo thuốc có thể phân bố đều trên vị trí tổn thương, hỗ trợ hiệu quả của thuốc lên thành mạch.
● Nồng độ cao tại vị trí can thiệp: Bóng phủ thuốc cung cấp nồng độ cao của thuốc chống tái hẹp vào thời điểm can thiệp, tối ưu hóa tác động lên tổn thương. Điều này giúp giảm nguy cơ tái tắc hẹp sau can thiệp.
● Sự vắng mặt của lớp polymer mang thuốc chống phân bào (như trong cấu trúc nhiều loại stent phủ thuốc) giúp cho làm giảm nguy cơ viêm mạn tính và nguy cơ tạo ra huyết khối muộn.
● Bảo tồn giải phẫu tự nhiên: Bóng phủ thuốc giúp bảo tồn hình dạng tự nhiên của động mạch vành, đặc biệt quan trọng trong trường hợp tổn thương tại nhánh hoặc mạch nhỏ.
● Giảm phụ thuộc quá mức và thời gian điều trị vào liệu pháp chống ngưng tập tiểu cầu do đó giảm nguy cơ xuất huyết, đặc biệt ở nhóm người bệnh cao tuổi, có nhiều bệnh lý phối hợp và tiền sử xuất huyết.
● Phù hợp với nhiều trường hợp tổn thương: Bóng phủ thuốc có thể sử dụng cho các tổn thương mà việc đặt stent có thể không thích hợp, như tổn thương ở mạch nhỏ, tái tắc hẹp trong stent, tổn thương nhánh bên, tổn thương dài, hoặc cấu trúc phức tạp.
4.3 Biện pháp can thiệp đặt stent động mạch vành
Đặt stent động mạch vành là phương pháp được thực hiện theo chỉ định của bác sĩ. Khi mảng xơ vữa tiến triển làm hẹp lòng mạch trên mức 70% lòng mạch, động mạch vành không đủ khả năng để cung cấp đủ nhu cầu oxy cho cơ tim, nhất là khi vận động, tập thể dục hoặc làm việc gắng sức. Điều này gây ra tình trạng thiếu máu cục bộ cơ tim với biểu hiện là cơn đau thắt ngực, khó thở. Khi ấy cần đến bác sĩ chuyên khoa tim mạch để thăm khám để có chỉ định điều trị hợp lý.
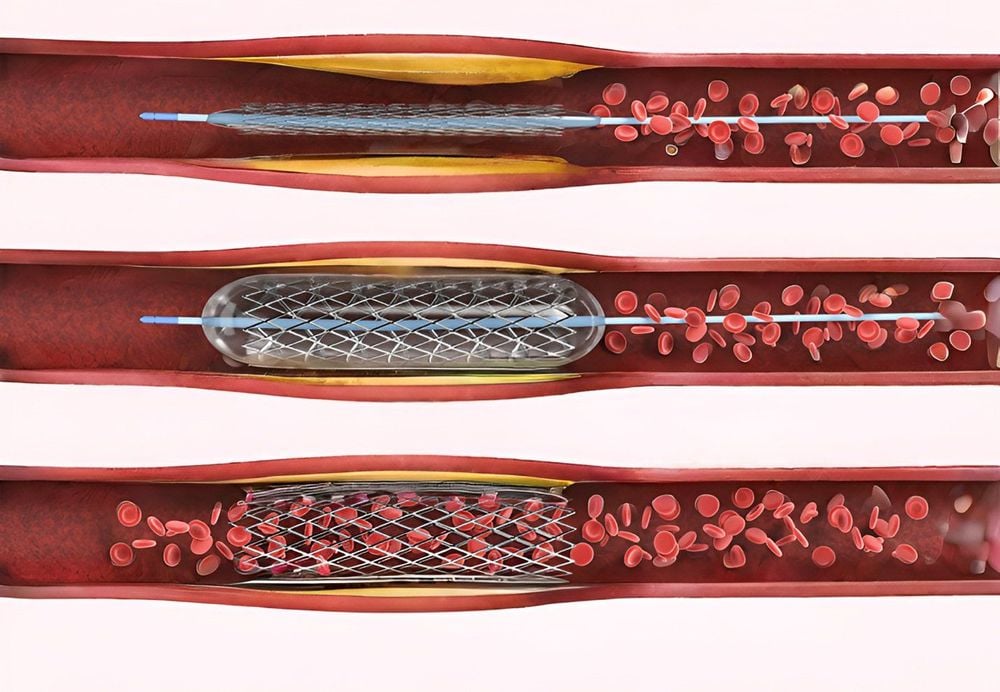
Các loại stent thông dụng:
● Stent thường (hay stent không phủ thuốc): Hiện nay ít thông dụng vì tỷ lệ tái hẹp trong stent nhiều. Thường được chỉ định ở bệnh nhân quá cao tuổi nhằm giảm thời gian sử dụng thuốc chống ngưng tập tiểu cầu kép (DAPT), giảm nguy cơ gây biến chứng xuất huyết cho bệnh nhân.
● Stent phủ thuốc: Rất phổ biến hiện nay. Là loại stent được phủ 1 lớp thuốc chống tăng sinh tế bào trên thành khung stent nhằm giảm nguy cơ tái hẹp trong lòng stent. Tuy nhiên sau đặt stent phủ thuốc cần sử dụng thuốc kháng ngưng tập tiểu cầu dài hơn (ít nhất 1 năm theo các khuyến cáo hiện nay). Chính vì vậy mà nguy cơ chảy máu cũng cao hơn so với stent thường.
● Stent sinh học: Hiện nay chưa được sử dụng phổ biến vì thiếu các bằng chứng nghiên cứu đủ mạnh. Bên cạnh đó giá thành cũng còn cao.
Mỗi loại có cơ chế tác dụng đặc trưng, chọn loại stent nào sẽ dựa vào chỉ định của bác sĩ đối với từng trường hợp cụ thể.
Các biến chứng khi đặt stent động mạch vành:
Mặc dù đặt stent đã trở nên đơn giản nhưng vẫn là thủ thuật xâm lấn có thể xảy ra rủi ro nhất định trong quá trình can thiệp, bao gồm:
● Nhiễm trùng, đau hoặc khó chịu tại vị trí luồn ống thông: Đây có thể là biến chứng phổ biến, với triệu chứng như viêm nhiễm nơi mổ.
● Dị ứng với thuốc gây mê hoặc thuốc phản quang: Một số người có thể phản ứng dị ứng với các loại thuốc này khi đặt stent. Tai biến nghiêm trọng như đột quỵ hoặc suy thận có thể xảy ra trong trường hợp hiếm hoi.
● Tổn thương thành động mạch gây tắc hẹp ở vị trí khác hoặc stent bung nở không hết hoặc lệch vị trí: Đôi khi, quá trình đặt stent có thể gây tổn thương cho mạch máu hoặc làm cho stent không hoạt động hiệu quả như kỳ vọng.
● Tái hẹp động mạch vành sau phẫu thuật: Tái hẹp động mạch vành sau đặt stent có thể xảy ra do các yếu tố như mô sẹo hoặc huyết khối phát triển trong lòng stent. Điều này có thể làm giảm thời gian mà stent duy trì hiệu quả.
● Xuất huyết do dùng thuốc chống đông: Một số người có thể trải qua xuất huyết sau khi dùng thuốc chống đông để ngăn chảy máu xung quanh stent.
● Huyết khối xuất hiện sớm hoặc muộn: Huyết khối trong hoặc xung quanh stent có thể xuất hiện sau thủ thuật. Điều này làm tăng nguy cơ tái tắc hẹp và gây ra các biến chứng khác.
4.4 Những trường hợp không nên đặt stent mạch vành
Tái hẹp trong stent cũ đã được can thiệp:
Bệnh nhân đã được can thiệp đặt stent bị tái hẹp, nếu phải chống một lớp stent nữa vào lòng stent cũ đã được đặt thì hoàn toàn làm mất đi tính trơn nhẵn tự nhiên của lòng mạch máu. Hai lớp khung giá đỡ của stent sẽ làm tăng nguy cơ tái hẹp nhanh chóng so với một lớp khung giá đỡ của stent đầu tiên. Tiên lượng tiếp theo nếu mạch vành được đặt hai lớp khung giá đỡ của stent bị tái hẹp rất tồi tệ, việc đặt thêm khung giá đỡ thứ ba làm giảm đáng kể thiết diện lòng mạch vành kể cả bác sĩ can thiệp có xuất sắc đến đâu, việc can thiệp được thực hiện tốt như thế nào. Bệnh nhân có thể phải trải qua những cơn đau ngực tái phát dai dẳng phần đời còn lại mà không có giải pháp nào.
Bóng phủ thuốc như một hy vọng mới cho bệnh nhân đã được can thiệp đặt stent bị tái hẹp. Ưu điểm của bóng phủ thuốc trong trường hợp này là giải phóng nhanh thuốc chống tái hẹp vào vị trí mạch vành bị tổn thương trên khung giá đỡ của stent cũ mà không phải chịu gánh nặng phải chống một khung giá đỡ thứ hai.
Về lâu dài, nếu một lớp stent cũ tiếp tục bị tái hẹp, can thiệp bóng phủ thuốc lần thứ hai hoặc thứ ba vẫn có thể được thực hiện để tái lập thiết diện lòng mạch vành mà không tạo thêm một gánh nặng nào cho mạch vành.
Vị trí hẹp ở động mạch vành nhỏ:
Rất nhiều nghiên cứu cỡ lớn trên thế giới chứng minh can thiệp đặt stent động mạch vành kích thước nhỏ < 3mm có nguy cơ tái hẹp nhanh chóng chỉ vài năm sau can thiệp.
Các nghiên cứu này so sánh nhóm can thiệp nong bóng phủ thuốc và nhóm can thiệp đặt stent mạch vành và kết quả ưu thế vượt trội của nhóm can thiệp bằng nong bóng phủ thuốc trong các tiêu chí chống tái hẹp ở thời điểm 6 tháng, 12 tháng và 36 tháng sau can thiệp.
Vì vậy đối với tổn thương của các nhánh động mạch vành được chẩn đoán lần đầu và kích thước nhỏ < 3mm, can thiệp nong bóng phủ thuốc được ưu tiên hơn đặt stent.
Tổn thương chỗ chia nhánh động mạch vành:
Tổn thương chỗ chia nhánh động mạch vành sẽ bao gồm nhánh chính kích thước lớn và nhánh bên kích thước nhỏ.
Can thiệp đặt stent tổn thương động mạch vành chỗ chia nhánh sẽ tạo ra các nguy cơ: Thứ nhất là đặt chồng hai lớp khung giá đỡ của stent sẽ tăng nguy cơ tái hẹp trong stent. Thứ hai việc đặt stent vào nhánh bên kích thước nhỏ cũng tăng nguy cơ tái hẹp trong nhánh bên
Thay vì đặt hai lớp khung giá đỡ stent, can thiệp nhánh chính bằng đặt stent và can thiệp nhánh bên bằng nong bóng phủ thuốc trong điều trị tổn thương động mạch vành chỗ chia nhánh là giải pháp tốt nhất để tránh được hai nguy cơ tái hẹp là: do chồng hai lớp khung giá đỡ tại chỗ phân nhánh và đặt stent vào mạch nhỏ ở nhánh bên.
Nhóm bệnh nhân có nguy cơ chảy máu cao:
Can thiệp đặt stent đòi hỏi phải điều trị thuốc chống ngưng tập tiểu cầu kép (hai loại thuốc đồng thời) sau can thiệp để chống tái hẹp trong một thời gian nhất định sau đó duy trì một thuốc lâu dài
Ở nhóm bệnh nhân có nguy cơ chảy máu cao như: Người bệnh > 75 tuổi. Có tiền sử thiếu máu, lượng Hemoglobin thấp. Số lượng tiểu cầu thấp. Có bệnh thận mạn. Tiền sử xuất huyết. Tiền sử bệnh gan, ung thư. Đang điều trị các thuốc giảm đau cơ xương khớp. Có bệnh miễn dịch đang điều trị Corticoid. Bệnh hệ thống đang điều trị Corticoid. Việc điều trị chống ngưng tập tiểu cầu kéo dài gây nguy cơ chảy máu nghiệm trọng như chảy máu trong sọ, chảy máu tiêu hóa
4.5 Phương pháp Điều trị nội khoa
Sau khi đặt stent động mạch vành, quá trình điều trị nội khoa rất quan trọng để đảm bảo rằng stent hoạt động hiệu quả và giảm nguy cơ tái hẹp. Bác sĩ có thể chỉ định cho bạn một số loại thuốc sau:
● Thuốc chống ngưng tập tiểu cầu: Được sử dụng để ngăn ngừa sự hình thành cục máu đông trong động mạch vành. Thông thường, bạn sẽ dùng hai loại thuốc kết hợp trong ít nhất 1 năm sau đó chuyển sang một loại duy trì suốt đời.
● Chất chống beta giao cảm: Loại thuốc này giúp làm chậm nhịp tim, hạ huyết áp, và giảm nhu cầu của tim trong việc sử dụng oxy. Bác sĩ sẽ quyết định liệu bạn cần dùng chúng kéo dài hay không, tùy thuộc vào tình trạng của bạn.
● Thuốc hạ mỡ máu: Thuốc này giúp giảm sự hình thành xơ vữa trong mạch máu và ngăn chặn sự hình thành cục máu đông. Bạn sẽ tiếp tục sử dụng thuốc này dài hạn nếu không có chống chỉ định nào.
● Nitroglycerin: Thuốc này được sử dụng để giảm đau ngực bằng cách làm giãn các động mạch vành bị hẹp và tăng cường cung cấp máu cho tim.
● Thuốc ức chế men chuyển: Chúng giúp hạ huyết áp và cải thiện chức năng tim. Dùng lâu dài nếu không có chống chỉ định.
● Các loại thuốc điều trị các bệnh kèm theo, như tăng huyết áp hoặc đái tháo đường, nếu bạn mắc phải những bệnh này.
5. Phương pháp phẫu thuật bắc cầu động chủ vành
5.1 Phẫu thuật bắc cầu động mạch vành là gì?
Phương pháp Bắc cầu động mạch vành thường được dùng để điều trị các trường hợp hẹp động mạch vành nặng không phù hợp cho can thiệp hoặc nguy cơ cao nếu can thiệp, giúp tạo ra đường đi mới để máu đi vòng qua vị trí động mạch bị tắc. Phương pháp này giúp cải thiện lượng máu cung cấp cho hoạt động của cơ tim và chấm dứt các triệu chứng đau ngực, những cơn đau thắt ngực.
5.2 Đối tượng chỉ định thực hiện
Phẫu thuật bắc cầu động mạch vành được áp dụng trong các tình huống sau:
● Khi nhiều nhánh động mạch vành bị tắc nghẽn nặng không phù hợp cho can thiệp
● Khi thân chung động mạch vành trái bị tắc nghẽn không phù hợp cho can thiệp
Tuy nhiên, không phải tất cả bệnh nhân tim đều cần phải thực hiện phẫu thuật này. Nhiều người có thể kiểm soát bệnh tim bằng cách điều chỉnh chế độ ăn uống, tập thể dục, sử dụng thuốc, và các phương pháp điều trị khác.
Đối tượng thích hợp cho phẫu thuật bắc cầu động mạch vành bao gồm những người có tình trạng tim trái không hoạt động tốt, nguy cơ cao trong quá trình phẫu thuật hoặc dự kiến thời gian sống ngắn. Người bệnh chỉ bị tắc nghẽn một đoạn ngắn của động mạch vành cũng không thường được đề xuất thực hiện phẫu thuật bắc cầu động mạch vành.
5.3 Ưu điểm của phẫu thuật bắc cầu động mạch vành
● Hiệu quả kéo dài: Với bệnh nhân được phẫu thuật ghép từ động mạch, hiệu quả thường kéo dài lâu hơn so với việc sử dụng tĩnh mạch. Sau khoảng 10-12 năm, tĩnh mạch có thể bị tắc nghẽn trở lại do xơ vữa động mạch vành. Trong khi đó, với sử dụng động mạch, khả năng hồi phục sức co bóp của tim gần như hoàn toàn, bởi máu nuôi tim đã được đi theo con đường mới, đảm bảo đủ lượng máu cho hoạt động của cơ tim.
● Chấm dứt triệu chứng đau ngực: Phẫu thuật bắc cầu động mạch vành giúp bệnh nhân chấm dứt các cơn đau ngực và nặng ngực mà họ có thể đã trải qua trước đây.
● Giảm nguy cơ nhồi máu cơ tim: Phẫu thuật giúp giảm thiểu nguy cơ bị nhồi máu cơ tim, một biến chứng nguy hiểm của bệnh mạch vành.
● Tăng tuổi thọ: Đặc biệt trong trường hợp bệnh mạch vành nghiêm trọng, phẫu thuật động mạch vành có thể giúp kéo dài tuổi thọ, đặc biệt đối với những người mà nhiều động mạch vành bị tắc nghẽn và tâm thất trái bị suy yếu.
Những ưu điểm này làm cho bắc cầu chủ vành trở thành một phương pháp hiệu quả và hữu ích trong điều trị bệnh mạch vành.
6. Cách phòng ngừa bệnh động mạch vành là gì?
Một lối sống lành mạnh có thể giúp hạn chế tiến triển của bệnh mạch vành. Các biện pháp thay đổi lối sống bao gồm:
● Thay đổi chế độ dinh dưỡng: Hạn chế chất béo, đồ ăn mặn, giảm cân nặng
● Tập thể dục đều đặn và tăng cường hoạt động thể lực

● Bỏ hoàn toàn thuốc lá bao gồm cả việc tránh hít khói thuốc từ người khác (hay còn gọi là hút thuốc lá bị động)
● Nhận biết và kiểm soát tốt các yếu tố nguy cơ của bệnh mạch vành: tăng huyết áp, đái tháo đường, rối loạn mỡ máu.
Link nội dung: https://blog24hvn.com/benh-tim-mach-vanh-a60205.html